Артериальная система человеческого организма – сеть наиболее крупных кровеносных магистралей, обеспечивающая жизненно важные органы и системы. Со временем просвет этих сосудов сужается. В некоторых случаях такое сужение носит критический характер, так как нарушается кровоснабжение организма с последующим изменением либо отсутствием физиологической функциональности того участка тела, в который доставляются с кровью необходимые вещества. Уменьшение просвета артерий, вызванное отложением на сосудистых стенках холестерина, называется стенозирующим атеросклерозом.
Описание заболевания
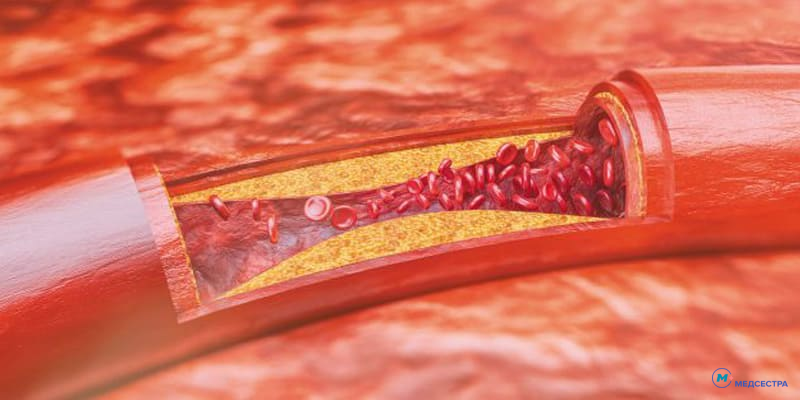
При стенозирующем атеросклерозе увеличивающийся объем холестерина в крови приводит к массированному поражению стенок сосудов отложившимися бляшками, состоящими из жиров, кальция и волокон соединительной ткани. Эти образования сужают просвет артерий и ухудшают кровоснабжение участков тела, по которым проходят данные сосуды.
В тяжелых случаях происходит полная закупорка (окклюзия), требующая незамедлительных мер по устранению, так как в пораженных областях начинается некроз тканей.
Причины
Повышенный риск развития атеросклероза у тех, кто не придерживается здорового образа жизни и пренебрегает регулярными обследованиями у врача. Особенно опасны:
-
курение;
-
повышение уровня холестерина в крови (гиперлипопротеинемия), следствием чего является образование атеросклеротических бляшек на стенках сосудов;
-
гипертония;
-
повышенный уровень фибрина в крови, что увеличивает свертываемость (гиперфибриногенемия);
-
сахарный диабет обоих типов;
-
гиподинамия;
-
неблагоприятная психологическая атмосфера (стрессы, депрессии, нервное перенапряжение);
-
избыточная масса тела;
-
злоупотребление алкоголем;
-
систематическое переохлаждение.
В период менопаузы у женщин и андропаузы у мужчин увеличивается вероятность появления атеросклероза из-за изменений гормонального фона и замедления метаболизма. Мужчины болеют чаще женщин. По статистике, в подавляющем большинстве случаев стенозирующий атеросклероз развивается после 50 лет.
Классификация
Атеросклероз относится к системным заболеваниям. Классифицируют его по локализации наибольших атеросклеротических изменений в группе сосудов. Атеросклероз может быть:
-
коронарным – в результате развивается стенокардия и ишемическая болезнь сердца с последующей вероятностью инфаркта миокарда;
-
брахиоцефальным – вызывает хроническую недостаточность кровообращения головного мозга и увеличивает риск инсульта;
-
аорты, подвздошных артерий и артерий ног – появляется перемежающая хромота, которая может перейти в гангрену пальцев или всей конечности;
-
висцеральным – провоцирует некроз (инфаркт) почек, части кишечника и других внутренних органов;
-
мультифокальным – сочетающим несколько видов поражений одновременно.
Для определения вида заболевания необходимо провести диагностическое обследование.
Диагностика заболевания
Для назначения адекватного лечения необходима диагностика, в том числе дифференциальная, которая поможет отличить стенозирующий атеросклероз от других заболеваний со схожей симптоматикой. Несмотря на развитие современных аппаратных диагностических методик, главным и самым важным остается клинический метод. Большую часть информации, касающейся атеросклеротического поражения, врач получает во время первичного осмотра пациента. Необходимая часть диагностики – сбор жалоб и анамнеза.
После этого используются аппаратные методы диагностики:
-
ЭКГ (электрокардиография) – позволяет получить графический рисунок, отражающий атеросклеротические изменения в работе сердца и состоянии миокарда. Для более подробной детализации изменений используется ЭКГ по Холтеру – суточный мониторинг работы сердца, выявляющий ишемические и атеросклеротические изменения в миокарде.
-
Велоэргометрия – используют специальный велотренажер с датчиками, позволяющими строго дозировать физическую нагрузку и получать показатели дыхания и сердечных сокращений. Такая оценка выявляет нарушение функций пораженных органов и определить степень поражения сосудов атеросклерозом.
-
Ультразвуковое обследование сердца (УЗИ сердца, эхокардиография, ЭХО-КГ) – оценивает морфологические и функциональные изменения работы сердца во всех отделах.
-
Дуплексное сканирование – объединяет в себе две методики, базирующиеся на использовании ультразвуковых волн. Этот метод позволяет одновременно увидеть кровеносные сосуды на мониторе и регистрировать кровоток. Во время диагностики получают информацию о степени сужения просвета сосудов, оценивают атеросклеротическую бляшку (ее размер и строение, целостность отложения) и измеряют скорость движения крови на пораженном заболеванием участке.
-
Ангиография – введение в сосуд контрастного вещества. Используется для визуализации поражений в любом артериальном бассейне, показывает окружающие анатомические структуры во взаимодействии с кровеносными сосудами и индивидуальные особенности строения артерий. Этот инвазивный метод назначают по строгим показаниям при оценке состояния больного для возможности проведения операции.
-
Томография – неинвазивна, для ее проведения не нужны контрастные вещества, вводимые в кровеносное русло, и отсутствует лучевая нагрузка (в отличие от ангиографии). Это делает томографию одним из самых популярных методов диагностики стенозирующего атеросклероза.
-
МРТ (магнитно-резонансная томография) сосудов, или МРТ-ангиография – дает возможность увидеть сосуды без контрастного вещества.
-
КТ-ангиография, или мультиспиральная компьютерная томография – применяется для обследования пациентов, которым предстоит операция, и предоставляет врачам трехмерную реконструкцию нужной анатомической области. Полученная информация позволяет изучить операционное поле до хирургического вмешательства. Эта диагностика очень точная, с ее помощью можно увидеть все сосуды с просветом более 2 мм.
Лечение атеросклероза
Схему лечения определяет лечащий врач. Во многом выбор в пользу консервативной терапии или хирургического вмешательства зависит от локализации пораженного участка артерии, возможности восстановления ее функций и индивидуальных факторов (общее состояние здоровья больного, наличие других заболеваний).
Консервативное
К медикаментозной терапии прибегают на начальных стадиях атеросклероза. Для этого используются:
-
статины, снижающие уровень холестерина;
-
антикоагулянты;
-
средства, снижающие артериальное давление и др.
Атеросклеротические бляшки не рассасываются, поэтому прием лекарств не приводит к уменьшению уже возникших отложений, но предотвращает их увеличение и дальнейшее образование.
Хирургическое
К хирургическим методам при стенозирующем атеросклерозе прибегают в тех случаях, когда консервативное лечение либо малоэффективно, либо нецелесообразно. Радикальные хирургические операции на артериях производятся тогда, когда нужно как можно быстрее устранить причину, вызвавшую стеноз. Чаще всего это делается при окклюзии (полной закупорке сосуда разрыхленной холестериновой бляшкой или тромбом) с угрозой некроза тканей, к которым перестала поступать кровь.
Другим показанием к неотложному хирургическому вмешательству является расслоение стенки артерии с ее истончением и выпячиванием (аневризма аорты), поскольку такое состояние считается угрожающим: разрыв сосуда на пораженном участке приводит к массивному внутреннему кровотечению и зачастую летальному исходу.
Плановые операции, которые проводят больным с атеросклерозом при необходимости расширить кровеносное русло:
-
коронарная ангиопластика;
-
стентирование;
-
шунтирование.
Ангиопластика и стентирование, проводимые в сочетании, называются ЧКВ (чрескожное коронарное вмешательство). Проводится под местной анестезией.
При ангиопластике через прокол в паховой области или верхней конечности хирург вводит тонкий гибкий катетер в сосуд и продвигает его к месту сужения под рентгенографическим контролем. Когда катетер достигает нужного места в артерии, по катетеру запускают проводник с баллоном в оконечнике. Этот баллон размещается в месте стеноза или окклюзии и наполняется воздухом. Оказываемое на стенки сосуда механическое воздействие раздавливает холестериновые бляшки, тем самым увеличивая просвет. По окончании ангиопластики баллон сдувается и удаляется через катетер.
Стентированием называется ангиопластика, при которой в артерию вместе с баллоном вводится стент – цилиндрическая сетчатая конструкция, изготовленная из упругого пластика или металла. При надувании баллона диаметр этой сетки увеличивается, пока она не прижмется к сосудистой стенке. После этого баллон сдувают и выводят, а сетчатый стент остается.
Больным с окклюзиями сосудов проводят шунтирующие операции. Шунтом называется сосудистый трансплантат, взятый из ноги, руки или области молочных желез. Его накладывают в обход места расположения закупорки. Во время одной операции можно шунтировать до 6 сосудов. Искусственно созданный участок кровеносной магистрали называется прыжковым мостом.
В отдельных случаях подлежат удалению хирургическим путем атеросклеротические бляшки. Эта операция называется эндартерэктомией, проводится на открытых сосудах и относится к инвазивным методам. Чаще всего производится на сонной артерии. Каротидная эндартерэктомия заключается во вскрытии сосуда в месте расположения бляшки, закупоривающей просвет, и ее последующем удалении вместе с частью внутренней оболочки, к которой бляшка была прикреплена (классический метод).
При эверсионной эндартерэктомии часть сосуда выворачивается. После удаления закупорки обязательна тщательная чистка стенки от мельчайших остатков бляшек во избежание их миграции по сосудистой системе после запуска кровотока по окончании операции. В некоторых случаях используется пластика «заплат» – материал берется из собственных сосудов или используется синтетический материал.
Любое хирургическое вмешательство при стенозирующем атеросклерозе применяется только в том случае, когда риск оставить все как есть выше риска послеоперационных осложнений. Самые тяжелые осложнения, возникающие при отказе от операции, приводят к ампутации конечности, инвалидности или смерти пациента.
Профилактика
Человек, у которого диагностирован атеросклероз, может избежать отягчающего развития болезни, если будет придерживаться здорового образа жизни, следовать рекомендациям докторов и следить за своим состоянием, постоянно контролируя жизненно важные показатели.
Главная задача профилактики этой болезни состоит в устранении патогенных факторов. Для этого необходимо:
-
отказаться от вредных привычек;
-
ежедневно замерять АД;
-
контролировать уровень глюкозы в крови;
-
разработать рацион, учитывающий нормы потребления различных нутриентов при данном заболевании;
-
следить за массой тела и не допускать значительного ее превышения.
Кроме того, для поддержания здоровья сосудов необходимы регулярные физические нагрузки: их интенсивность зависит от состояния пациента и может повышаться постепенно и под врачебным контролем. Начинать нужно с лечебной физкультуры, постепенно увеличивая нагрузку. ЛФК усиливает кровоток, улучшает кровоснабжение сердца и других органов, делает сосуды более эластичными и предупреждает отложение холестерина на стенках в виде атеросклеротических бляшек.
Очень полезны ходьба пешком с увеличением длительности прогулок и усложнением ландшафта (спуски, подъемы) и плавание с аквааэробикой в бассейне, езда на велосипеде или верхом (лечебная). Очень полезны занятия фитнесом под руководством инструктора, особенно в группах, объединяющих людей с одинаковым диагнозом. Улучшают физическую форму и психоэмоциональный фон танцы. В общей сложности физическая активность в любом виде должна занимать не менее часа в день, это существенно сократит риск развития болезни.
Большое значение имеет психологический климат: во время стрессов нарушается нормальная работа сердца, а в организме продуцируются вещества, оказывающие негативное влияние на сердечно-сосудистую систему. Это приводит к изнашиванию сердечной мышцы и потере эластичности сосудистых стенок из-за частого сокращения сосудов.
Чтобы не подвергать себя стрессовым нагрузкам, нужно практиковать дыхательные упражнения, йогу и медитации, различные методики релаксации. Обязательно иметь при себе успокоительные таблетки. Эффективны для укрепления нервной системы и снятия стрессов расслабляющий массаж и ароматерапия. Важное условие – правильный режим, в котором должны чередоваться периоды работы и отдыха, отсутствие перегрузок, нормальный достаточный сон.
Профилактические меры обязательно включают изменения в рационе. Режим питания и список разрешенных продуктов предложит врач-терапевт. При необходимости можно обратиться за консультацией к нутрициологу или диетологу. В рационе должны быть легкоусвояемые продукты с пониженным содержанием жиров, соли и сахара. Под запретом находятся:
-
животные жиры;
-
консервы;
-
любые колбасные изделия;
-
фастфуд;
-
соусы фабричного изготовления;
-
газированные напитки, особенно подслащенные.
Следует воздерживаться от употребления алкоголя, кофе и крепкого черного чая. Низкий гликемический индекс – необходимая часть контроля, поэтому из рациона исключаются все продукты, повышающие сахар. В первую очередь это кондитерские изделия, конфеты, сладости, сдобная выпечка. Нужно перейти на ржаной и отрубной хлеб и отказаться от белого свежего хлеба.
Предпочтительные способы приготовления пищи – варение, тушение, запекание. Жареные блюда нежелательны, поскольку при таком виде обработки продуктов в них появляются вредные для сосудов вещества, и жарка предусматривает использование жиров.
Продуктовая корзинка больного атеросклерозом содержит:
-
свежие фрукты, овощи и ягоды;
-
орехи и бобовые;
-
диетические виды мяса, содержащие минимальное количество жира (индюшатина, телятина, мясо кролика);
-
рыбу (особенно жирную морскую) и морепродукты;
-
молочные и кисломолочные продукты;
-
крупы.
Из напитков рекомендуются травяные чаи, кефир, натуральные свежевыжатые соки.