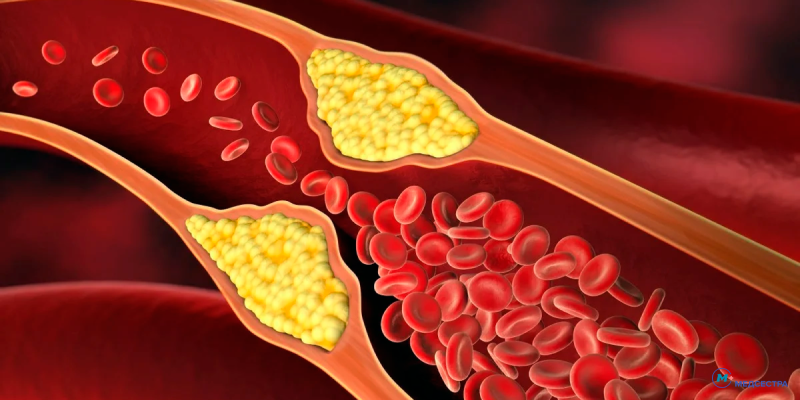
Атеросклероз — это патология, возникающая в результате необратимых изменений в стенках сосудов, а также сужения их просвета вследствие формирования атеросклеротических бляшек. Такие изменения приводят к нарушению кровообращения в тканях и ухудшению их трофики (питания). Атеросклеротическое поражение коронарных артерий, которые снабжают сердце кровью, называется коронаросклерозом. Оно обусловливает развитие атеросклеротической болезни сердца (артериальный кардиосклероз), в результате чего страдает его функциональность.
Механизм развития кардиосклероза
Выделяют следующие механизмы развития артериального кардиосклероза:
- Стенозирующий механизм — встречается редко. Возникает при злоупотреблении алкоголем и наркотиками, длительном курении. Стеноз приводит к тяжелым проявлениям сердечной недостаточности. Восстановление просвета коронарных сосудов возможно только хирургическим способом.
- Окклюзия (закупорка) коронарной артерии атеросклеротической бляшкой — наблюдается у 70% жителей Земли. Процесс образования липидных отложений можно корректировать с помощью диетического питания, здорового образа жизни, лекарственных средств.
Атеросклеротическая болезнь сердца нередко приводит к внезапной смерти при мнимом удовлетворительном состоянии здоровья пациента.
Причины развития
К причинам, приводящим к развитию атеросклеротических изменений, относятся:
- артериальная гипертензия;
- повышенное содержание холестерина и глюкозы в крови (гиперхолестеринемия и гипергликемия соответственно);
- инсулиннезависимый сахарный диабет (2 типа);
- инфекционные заболевания;
- дисфункция печени;
- отягощенная наследственность;
- вредные привычки (злоупотребление спиртным, наркотиками, чрезмерное употребление кофе и сладких газированных напитков);
- соматические болезни, связанные с поражением сосудов, в период обострения.
Спровоцировать развитие атеросклероза могут следующие факторы:
- половая принадлежность;
- возраст;
- избыточный вес;
- чрезмерное содержание жиров в продуктах питания;
- недостаточность клетчатки в рационе;
- малоподвижный образ жизни;
- стрессовые ситуации.
Наиболее часто атеросклерозом страдают мужчины старше 40 лет. Вероятно, это обусловлено вредными привычками (курением, алкоголизацией).
Кроме того, врачи выделяют профессии, у представителей которых значительно возрастает риск формирования атеросклеротических бляшек:
- дальнобойщики, охранники, работающие по ночам, чья деятельность связана с нерегулярным питанием;
- повара, кондитеры, вынужденные регулярно снимать пробу с готовой продукции;
- офисные сотрудники и другие специалисты, работа которых сопровождается длительным времяпровождением за компьютером и гиподинамией;
- полицейские, оперативные работники, врачи, авиаперевозчики, сталкивающиеся при выполнении своих профессиональных обязанностей с постоянным стрессом и нервным перенапряжением.
Клиническая картина
Проявления атеросклеротической болезни сердца обусловлены патологическими состояниями, к которым она приводит (нарушения сердечного ритма, ишемическая болезнь сердца, сердечная недостаточность). Длительное время кардиосклероз протекает бессимптомно. При ухудшении состояния пациента беспокоят следующие болезненные проявления:
- дискомфорт за грудиной;
- боль в области сердца, иррадиирущая в шею, левую руку, живот, спину, нижнюю челюсть;
-
предобморочное состояние, возникающее в результате стресса;
-
приступы паники, тревожность, беспокойство;
-
одышка, в том числе в покое, кашель;
- развитие легочного сердца, хронических обструктивных заболеваний легких;
- ощущение комка в горле;
- артериальная гипертензия;
- отечность лодыжек;
- общая слабость, снижение работоспособности, разбитость;
- плохой аппетит вплоть до его полного отсутствия;
- аритмия, которая может привести к обмороку;
- стенокардия (грудная жаба), возникающая при физической нагрузке, проходящая после приема нитроглицерина и отдыха;
- онемение конечностей, холодная на ощупь кожа конечностей;
- снижение либидо, эректильная дисфункция;
- появление холодного пота.
Кардиосклероз может проявляться гипомимией мышц лица, нарушением речи, перемещающейся хромотой, которая возникает после психоэмоционального перенапряжения.
Деление атеросклеротической болезни сердца на стадии позволяет систематизировать симптоматику, правильно диагностировать заболевание, назначить адекватное лечение. Различают 4 стадии кардиосклероза:
- 1 — на легкой стадии клинические проявления отсутствуют. Просвет сосудов уменьшен всего лишь на 15%, поэтому нарушение кровообращения компенсируется самостоятельно. Заболевание обнаруживается случайно, например, при профосмотре. В таком случае назначается консервативная терапия, кровоток в артериях в кратчайшие сроки полностью восстанавливается.
- 2 — просвет кровеносных сосудов на умеренной стадии перекрыт на 25%, в результате чего возникают начальные симптомы поражения сердца и легких. Консервативное лечение эффективно, помогает полностью восстановить кровообращение.
- 3 — на умеренной стадии атеросклеротическая бляшка перекрывает 50% просвета артерии, из-за чего существенно нарушается кровоток в коронарных сосудах. В клинике преобладают симптомы сердечной патологии, позже присоединяются признаки церебральной недостаточности. Органические изменения требуют оперативного вмешательства. Полное восстановление кровообращения исключается.
- 4 — терминальная стадия характеризуется патологическими состояниями, которые угрожают жизни пациента. В таких случаях оказывается паллиативная медицинская помощь. Продолжительность жизни больного обусловлена выраженностью кардиосклероза и степенью сердечной недостаточности.
Диагностика кардиосклероза
При подозрении на атеросклероз важную роль играют тщательный сбор анамнеза и сведения, полученные при проведении физикального осмотра. Это помогает установить факторы риска, определить степень дисфункции сердца. Во время проведения клинического осмотра измеряются кровяное давление и частота сердечных сокращений, определяются выраженность и локализация отеков. Аускультация сердца позволяет обнаружить акценты тонов и сердечные шумы.
Диагностический план включает проведение следующих лабораторных и инструментальных методов обследования:
- общие анализы крови и мочи, биохимический анализ крови;
-
липиды крови;
- рентгенография органов грудной клетки;
- ЭКГ (включая исследование с нагрузкой);
-
ЭхоКГ;
- УЗ-сканирование сосудов шеи, головы, нижних конечностей;
- допплерэхокардиография;
- ангиография коронарных сосудов;
-
сцинтиграфия;
- стресс-тесты, рекомендуемые для оценки реакции стресса на физические нагрузки.
В тяжелых диагностических случаях показано проведение КТ, СКТ, МРТ.
Результаты диагностики дают возможность разработать терапевтическую тактику в каждом индивидуальном случае, при этом врач учитывает степень сердечной недостаточности.
Особенности терапии
К сожалению, избавиться от атеросклероза не поможет никакое лечение, так как с возрастом сосудистая стенка утрачивает свою эластичность. Поэтому терапия атеросклеротической болезни сердца направлена на уменьшение содержания холестерина в крови, замедление патологических процессов и предупреждение возникновения осложнений. Выбор лечения обусловлен стадией заболевания.
На 1 стадии кардиосклероза особенно эффективна диетотерапия. В большинстве случаев достаточно будет ограничить содержание животных жиров и увеличить количество продуктов, включающих клетчатку. На 2 стадии дополнительно назначаются лекарственные препараты для обеспечения качества жизни и профилактики осложнений. В запущенных случаях рекомендовано оперативное лечение.
Помимо основной терапии, на эффективность лечения влияют:
-
ограничение соли в рационе до 4-5 г в сутки;
-
отказ от курения, употребления алкоголя, наркотических веществ, энергетиков;
-
прием поливитаминных комплексов согласно рекомендациям врача;
-
контроль АД и глюкозы крови;
- занятия физкультурой и спортом, дозированная физическая активность;
- нормализация веса.
Перед назначением лечения пациента должны проконсультировать эндокринолог и диетолог.
Диета при кардиосклерозе
Специальная антихолестериновая диета направлена на снижение содержания в крови холестерина. Принципы питания заключаются в следующем:
-
предпочтение среди белковых продуктов отдается говядине или мясу птицы без кожи, допускается употребление молока и молокосодержащих продуктов, яиц и рыбы;
-
основным источником липидов являются растительные масла;
-
запрещается применение в пищу пальмового и кокосового масел, животных жиров;
-
углеводы в рационе представлены ржаным хлебом, отрубями, макаронными изделиями из твердых сортов пшеницы;
- растительная клетчатка, содержащаяся в овощах и фруктах, должна поступать в организм в неограниченном количестве.
Медикаментозная терапия
Основная группа препаратов, применяемых в лечении атеросклеротической болезни сердца, — это гиполипидемические средства. Их действие направлено на уменьшение в крови уровня общего холестерина, триглицеридов и ЛПНП («вредные жиры», или липопротеины низкой плотности). Кроме того, эти препараты способствуют повышению содержания в крови ЛПВП («полезные жиры», или липопротеины высокой плотности).
К средствам, контролирующим уровень жиров в крови, относят:
- Статины — угнетают синтез холестерина, снижают уровень ЛПНП, что приводит к уменьшению размеров атеросклеротических бляшек и восстановлению кровотока в коронарных артериях.
- Фибраты — снижают низкоплотные и повышают высокоплотные липиды, благодаря чему нормализуется уровень липопротеинов.
- Секвестранты желчных кислот — связывают в кишечнике желчные кислоты, которые образуются из холестерина, и выводят их с каловыми массами. Вследствие этого происходят повторная выработка и выведение желчных кислот и, как результат, постепенный расход холестерина.
- Ингибиторы всасывания холестерина в желудочно-кишечном тракте.
Помимо этих препаратов, для лечения кардиосклероза рекомендуются такие лекарственные средства:
- антикоагулянты (нормализуют реологические свойства крови);
- антигипертензивные препараты (понижают АД и препятствуют образованию новых атеросклеротических бляшек);
- сахаропонижающие лекарственные средства (назначаются пациентам, страдающим сахарным диабетом и ожирением);
- производные никотиновой кислоты (способствуют распаду и выведению липидов из кровотока).
Для неотложной помощи используются диуретики быстрого действия и нитраты.
Оперативное лечение кардиосклероза
В тяжелых случаях, когда окклюзия составляет более 50%, консервативное лечение оказывается неэффективным, поэтому пациенту проводят оперативное вмешательство. При атеросклеротической болезни сердца используются следующие методики:
- Ангиопластика венечных артерий (стентирование). Малоинвазивная процедура, во время которой происходит расширение стенозированного участка с помощью специального баллончика с дальнейшим установлением стента, что приводит к восстановлению кровотока. Атеросклеротическая бляшка при этом не удаляется. Чаще всего ангиопластика показана больным с острым инфарктом миокарда.
- Лазерная ангиопластика. Процедура подобна стентированию, но на стенозированный участок сосуда воздействуют лазером.
- Коронарное шунтирование. Проводится в случаях, когда ангиопластика не принесла желаемого результата. Суть операции заключается в создании новых артерий с помощью «протезирования», в результате чего нормализуется кровообращение в участке некроза. Формирование коллатералей занимает несколько часов. Такая операция показана при тяжелых расстройствах коронарного кровотока.
- Трансплантация сердца. Для операции требуется не только донорское сердце, но и участие большого количества высококлассных специалистов, наличия новейшей высокоточной аппаратуры. Трансплантация рекомендуется при выраженной сердечной недостаточности, развившейся на фоне кардиосклероза.
Осложнения заболевания
Несвоевременная и неадекватная терапия кардиосклероза может привести к тяжелым осложнениям и даже смертельному исходу:
- Инфаркт миокарда — наиболее опасное осложнение атеросклеротической болезни сердца. В результате некроза сердечной мышцы наступает смерть, а следствием постинфарктного кардиосклероза являются ослабление сократительной способности миокарда и сердечная недостаточность.
- Ишемическая болезнь сердца, развивающаяся при кардиосклерозе, стоит на втором месте среди его осложнений. Степень ее тяжести прямо пропорциональна количеству пораженных коронарных сосудов. При нарушении кровотока в трех артериях левый желудочек утрачивает свою функцию, при этом прогноз пятилетней выживаемости пациентов составляет менее 30%.
Вероятность внезапной смерти при кардиосклерозе существенно возрастает при развитии таких осложнений:
- аритмии;
- нарушения целостности стенки коронарной артерии;
- тромбоза сосудов сердца;
- недостаточности сердечных клапанов различного происхождения.
Своевременные диагностика и терапия значительно сокращают риск появления осложнений, гарантируют сохранение качества жизни пациента, активное долголетие.
Профилактика
Профилактические меры позволяют предупредить развитие опасного заболевания. Они включают:
-
соблюдение режима питания;
-
отказ от вредных привычек, таких как употребление алкоголя и наркотиков, табакокурение, злоупотребление психостимуляторами и энергетиками;
-
мониторинг артериального давления;
-
поддержание физической активности, ежедневная дозированная нагрузка в виде ходьбы, езды на велосипеде, плавания;
-
исключение физических и психоэмоциональных перегрузок;
-
контроль массы тела.
Прогноз при кардиосклерозе зависит от функциональности внутренних органов, состояния системы кровообращения, степени выраженности сердечной недостаточности. Значительную роль играет наличие сопутствующих заболеваний.